1. Đại cương
Teo đường mật bẩm sinh (biliary atresia) là kết quả của một quá trình viêm không rõ nguyên nhân, phá huỷ cả các ống mật trong và ngoài gan dẫn đến xơ hoá, tắc đường mật và tiến triển thành xơ gan.
Tần suất mắc tương đối thấp, gặp nhiều ở các nước châu Á, khoảng 1,4/1 – 1,7/1
2. Chẩn đoán
2.1. Lâm sàng
Các trẻ bị teo mật thường là sơ sinh đủ tháng
Triệu chứng xuất hiện giữa khoảng tuần thứ 1 đến tuần thứ 6 sau sinh
Bao gồm:
– Vàng da kéo dài (trên 2 tuần). Có tới 15% trẻ sơ sinh bị vàng da kéo dài, đa phần là do tăng bilirubin gián tiếp lành tính. Vàng da trong teo mật không đặc hiệu và chỉ có giá trị cảnh báo ban đầu để tầm soát bệnh.
– Phân bạc màu: dưới 50% trẻ teo mật đi phân bạc màu trong giai đoạn sơ sinh. Theo thời gian tình trạng tắc mật rõ ràng, tỷ lệ này tăng lên, đây là triệu chứng có giá trị cao trong chẩn đoán teo mật (độ nhậy 89,7%, độ đặc hiệu 99,9%)
– Tiểu sẫm
– Gan to thường ở giai đoạn sớm của bệnh và tính chất gan trong teo mật thường cứng chắc khi sờ nắn
– Lách to gợi ý xơ gan tiến triển và tăng áp lực TM cửa
2.2. Xét nghiệm cận lâm sàng
– Vàng da tăng Bilirubin trực tiếp (thường tăng cả trực tiếp và gián tiếp), Bilirubin trực tiếp tăng > 2mg/dl hoặc >20% Bilirubin toàn phần.
– Các men gan: GOT, GPT tăng, γ-GTP (GGT) tăng ( >300U/l), phosphatase kiềm (ALP) tăng
– Các chỉ số protid máu, albumin, chức năng đông máu thường không bị giảm trong giai đoạn sớm của teo mật.
– Siêu âm: Khi nhịn đói 4 tiếng thấy túi mật nhỏ( 4mm).
– Các xét nghiệm về tác nhân nhiễm trùng (TORCH: toxoplasmosis, other viruses, rubella, cytomegalovirus, herpex virus)
3. Phân loại
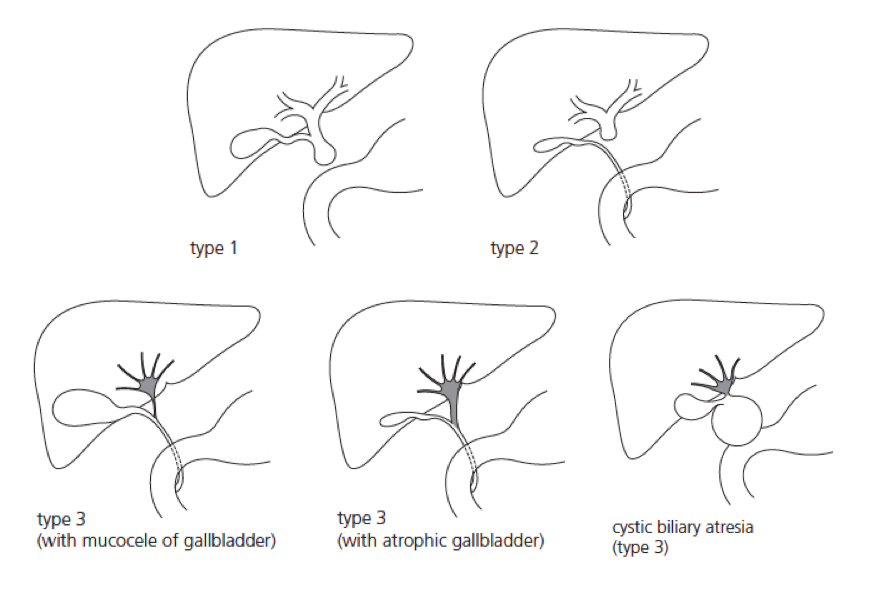
Có 3 hình thái teo mật đánh giá qua biến đổi bệnh lý của đường mật ngoài gan (theo Hiệp hội phẫu thuật Nhi Nhật bản):
– Type I: teo ống mật chủ
– Type II: teo ống gan chung
– Type III: teo ống mật vùng rốn gan
Trong đó type III là hay gặp nhất và có tiên lượng nặng nhất.
4. Chẩn đoán phân biệt
Với các bệnh lý vàng da sơ sinh: viêm gan sơ sinh, thiểu sản đường mật, các bệnh lý vàng da ứ mật di truyền, thiếu hụt α1-antitrypsin
5. Điều trị
5.1. Mục tiêu, nguyên tắc điều trị
– Mục tiêu: giải phóng mật khỏi gan và ngăn chặn/làm chậm quá trình suy gan
– Nguyên tắc: Phẫu thuật càng sớm càng tốt.
+ Phẫu thuật nối đường mật còn lại ở ngoài gan vơi hỗng tràng Roux-en-Y: teo mật type I, II.
+ Phẫu thuật Kasai: teo mật type III
+ Ghép gan khi suy gan giai đoạn cuối
5.2. Điều trị cụ thể
Phẫu thuật Kasai mổ mở
– Tư thế bệnh nhân trên bàn mổ: nằm ngửa, có độn lưng vùng gan
– Rạch da đường hạ sườn phải 4-5cm: mở ổ bụng quan sát gan và túi mật. Nếu túi mật teo nhỏ, trong lòng không có dịch mật hoặc kích thước túi mật bình thường nhưng bơm nước muối sinh lý kiểm tra không thông: chẩn đoán teo mật. Nếu bơm thông, chụp đường mật trong mổ chẩn đoán. Khi kết quả X-quang loại trừ teo mật, sinh thiết gan, khâu lại các vết mổ.
– Khi chẩn đoán trong mổ teo mật thì mở rộng vết mổ sang 2 bên. Giải phóng đưa gan ra ngoài ổ bụng
– Phẫu tích túi mật, bộc lộ di tích đường mật ngoài gan cắt di tích ống mật chủ
– Bộc lộ các mạch vào gan phải và trái (động mạch gan và tĩnh mạch cửa phải, trái) đặt dây cao su luồn quanh cuống mạch trái và phải và kéo sang 2 bên
– Phẫu tích bộc lộ xơ rốn gan. Dùng kéo nhọn sắc cắt xơ rốn gan.
– Cho lại gan vào ổ bụng.
– Tạo quai hỗng tràng Roux-en-Y cách góc Tretz khoảng 20 cm và dài 40 cm, đưa qua mạc treo đại tràng ngang về phía rốn gan.
– Nối hỗng tràng –rốn gan theo kiểu tận hoặc kiểu bên.
– Khâu khe mạc treo. Sinh thiết gan. Rửa ổ bụng và đóng bụng, không đặt dẫn lưu.
Phẫu thuật Kasai nội soi:
– Tư thế bệnh nhân trên bàn mổ: Nằm ngửa cuối bàn mổ, 2 chân dạng và được cố định thấp dưới mặt bàn mổ.
– Đặt trocar 10 mm qua rốn, đặt thêm 2 trocar 3-5 mm hạ sườn phải và trái.
– Nội soi ổ bụng đánh giá túi mật và gan: Khi kết quả X-quang loại trừ teo mật, sinh thiết gan, khâu lại các vết mổ.
– Khi chẩn đoán teo mật: đặt thêm trocar thứ 4 (3-5mm) ở thượng vị, phía trái gần mũi ức.
– Khâu treo dây chằng tròn vào thành bụng
– Phẫu tích cắt ống cổ túi mật. Khâu treo đáy túi mật vào thành bụng
– Phẫu tích bộc lộ di tích đường mật ngoài gan, bộc lộ các mạch máu rốn gan. Tách tĩnh mạch cửa sát rốn gan khỏi gan
– Khâu chỉ 2.0 qua thành bụng kéo cuống mạch gan trái và phải (gồm động mạch gan và tĩnh mạch cửa) sang 2 bên.
– Bộc lộ rõ xơ rốn gan. Cắt xơ rốn gan
– Tìm góc Treiz, đánh dấu chỗ hỗng tràng sẽ cắt làm quai Roux-en-Y
– Rạch rộng lên trên vết mổ rốn thêm 5-10mm. Đưa quai hỗng tràng đã đánh dấu qua rốn ra ngoài ổ bụng, cắt nối hỗng-hỗng tràng tận-bên tạo quai Roux-en-Y. Đưa lại ruột vào ổ bụng.
– Nội soi ổ bụng, tạo đường hầm qua mạc treo đại tràng ngang
– Đưa quai Roux-en-Y mới tạo qua đường hầm này lên rốn gan
– Mở hỗng tràng quai Y, nối với rốn gan theo kiểu bên –tận 1 lớp
– Khâu khe mạc treo đại tràng ngang.
– Cắt túi mật.
– Sinh thiết gan.
– Rửa ổ bụng. Đưa các bệnh phẩm ra ngoài ổ bụng
– Khâu lại các vết mổ. Không đặt dẫn lưu.
5.3. Điều trị sau mổ
– Ăn đường miệng sau 4-7 ngày khi bệnh nhân đại tiện phân vàng, không sốt.
– Kháng sinh tĩnh mạch hai loại (Cephalosporin thế hệ II/ III, Aminoglycoside) đến khi ra viện
– Lợi mật: ursolvan 20mg/kg/ngày chia 2 lần.
– Điều trị methylprednisolon 4mg/kg x 2 lần/ngày từ POD 7, giảm dần sau đó cách 4 ngày (3mg/kg, 2mg/kg, chuyển sang uống Predniosolon khi liều còn 1mg/kg).
– Điều trị kháng sinh và steroid đánh giá theo màu phân hằng ngày.
– Tiêm vitamin K 5mg, cách 1 -2 ngày
– Vitamin A,D, E
– Xét nghiệm cận lâm sàng 1 tuần và 1 tháng sau mổ (CTM, chức năng gan: Protid, Albumin, Bilirubin, GOT, GPT, ALP, GGT), ĐMCB
Khi trẻ có biểu hiện viêm mật (sốt, phân bạc màu):
– Nhịn ăn, nuôi dưỡng TM hoàn toàn
– Tăng liều Methylprednisolon TM 8 -10mg/kg chia 2 lần/ngày, sau đó giảm dần (8,6,4,3,2)
– Đổi kháng sinh
5.4. Điều trị sau khi ra viện
– B.a.c.t.r.i.m 24mg/kg/ngày chia 2 lần x 6 tháng hoặc cefixim
– Lợi mật: u.r.s.o.l.v.a.n 20mg/kg/ngày chia 2 lần 1-2 năm
– Bù Vitamin: A, D,E,K (đường uống)
– Muối khoáng: bổ sung Fe, Canxi…
5.5. Theo dõi sau khi bệnh nhân ra viện
– Bệnh nhân tái khám sau phẫu thuật 6 tháng đầu sau mổ : 1 tháng/lần
– 6 tháng tiếp theo: khám lại 3 tháng/lần,
– Năm thứ 2 : định kỳ 3-6 tháng lần.
6. Tài liệu tham khảo:
- Nguyễn Thanh Liêm. Teo đường mật bẩm sinh. Phẫu thuật tiêu hoá trẻ em. Nhà xuất bản Y học, 2000, tr. 320-337
- Altman RP, Buchmiller TL. The Jaundiced infant: Biliary atresia. Pediatric Surgery, 6th edition, edited by Jay Grosfeld. Mosby 2006, pp. 1603-1619
- Trần Ngọc Sơn, Đinh Anh Đức, Trần Anh Quỳnh, Nguyễn Phạm Anh Hoa, Hồ Thị Hiền, Bạch Ly Na, Đỗ Văn Đô, Nguyễn Thanh Liêm. Kết quả phẫu thuật Kasai điều trị teo mật ở trẻ em: kinh nghiệm một trung tâm với 139 trường hợp. Y học Việt nam. 2012; 399:77-81